Перейти к:
Приверженность посещению лечебных учреждений и качество терапии после перенесенного острого коронарного синдрома (по данным регистра ЛИС 3)
https://doi.org/10.20996/1819-6446-2022-12-07
Аннотация
Цель. Оценить связи между приверженностью больных посещению поликлиник после перенесенного острого коронарного синдрома (ОКС) и качеством получаемой ими терапии.
Материал и методы. Исследование проведено на базе регистров ЛИС (ЛИС и ЛИС-3) (Люберецкое исследование смертности) в Люберецком районе Московской области. Для выяснения жизненного статуса со всеми больными, выписанными в первые 9 мес 2014 и 2018 гг. из Люберецкой районной больницы 2, был установлен контакт не ранее, чем через 1 год после выписки, а в случае смерти – выяснена ее причина. В ходе телефонного опроса была получена информация о принимаемой терапии, приверженности посещению лечебно-профилактических учреждений (ЛПУ), был проведен учет случаев сердечно-сосудистых событий и инвазивного лечения, госпитализаций по поводу ухудшения течения основного заболевания за период после выписки из стационара. Поиск не ответивших на телефонный звонок больных осуществлялся при помощи изучения архива поликлиник, с помощью статистической базы «Мегаклиника», и данных индивидуальной программы реабилитации инвалида. В ходе телефонного опроса отклик составил 60,5%, поиск оставшихся больных через статистические базы данных, архив поликлиник позволили повысить суммарный отклик до 87,2%.
Результаты. В регистре ЛИС-3 из 104 пациентов, выписанных в 2014 г., статус удалось определить у 90 (86,5%) больных, из 223 пациентов в 2018 г. – у 195 (87,4%) пациентов. В ходе опроса установлено, что после выписки из стационара наблюдаются 172 пациента, совсем не наблюдаются в ЛПУ после выписки 53 пациента. Не принимали никакие группы лекарственных препаратов (ЛП) на момент опроса 11 (4,9%) человек. В группе пациентов высоко приверженных посещению ЛПУ, отмечена бо́ льшая частота приема основных ЛП после выписки из стационара по данным опроса: статинов (88,2%; p <0,001), бета-адреноблокаторов (86,4%; p <0,001) и дезагрегантов (90,9%; p=0,001). В обеих группах, приверженных и неприверженных посещению ЛПУ отмечается отрицательная динамика в качестве приема ЛП после выписки из стационара, однако в группе больных, приверженных посещению ЛПУ отмечено, что шанс приема антиагрегантов после выписки был выше в 3,4 раза [отношение шансов (ОШ) 3,449; p=0,002), бета-адреноблокаторов – в 4 раза (ОШ 4,103; p<0,001), статинов в – 4,5 раза (ОШ 4,450; p<0,001), по отношению к группе пациентов, которые не наблюдаются в ЛПУ после выписки из стационара.
Заключение. Через 1-6 лет после выписки из стационара после референсного события качество терапии существенно ухудшалось в обеих группах, в большей степени у неприверженных посещению ЛПУ. Отмечены значимые различия частоты применения ЛП (антиагреганты, статины, бета-адреноблокаторы) в группе приверженных посещению ЛПУ в сравнении с неприверженными посещению ЛПУ. Высокая приверженность посещению ЛПУ после выписки из стационара связана с бо́льшей частотой приема ЛП. Несмотря на улучшения качества соблюдения клинических рекомендаций, сохраняется процент пациентов (4,9%), которые самостоятельно отказываются от приема ЛП не зависимо от посещения ЛПУ после выписки из стационара.
Ключевые слова
Для цитирования:
Золотарева Н.П., Загребельный А.В., Гинзбург М.Л., Марцевич С.Ю., Драпкина О.М. Приверженность посещению лечебных учреждений и качество терапии после перенесенного острого коронарного синдрома (по данным регистра ЛИС 3). Рациональная Фармакотерапия в Кардиологии. 2022;18(6):684-691. https://doi.org/10.20996/1819-6446-2022-12-07
For citation:
Zolotareva N.P., Zagrebelny A.V., Ginzburg M.L., Martsevich S.Yu., Drapkina O.M. Adherence to Visits to Medical Institutions and Quality of Therapy after Acute Coronary Syndrome (according to the LIS Registry 3). Rational Pharmacotherapy in Cardiology. 2022;18(6):684-691. (In Russ.) https://doi.org/10.20996/1819-6446-2022-12-07
Введение
Инфаркт миокарда (ИМ) вносит существенный вклад в показатели смертности от ишемической болезни сердца, причем как в острую фазу заболевания, так и в отдаленные сроки от его возникновения [1][2]. Было показано, что значительная доля больных, выживших после острого инфаркта миокарда (ОИМ), умирает в первые 5 лет после выписки из стационара [3]. В регистре ЛИС-3 было показано, что за последние 10 лет показатели отдаленной смертности после ОИМ существенно снизились [4]. Это объясняли различными причинами: в первую очередь, улучшением качества лечения больных, улучшением работы поликлиник.
Целью исследования – оценить связь между приверженностью больных посещению поликлиник после перенесенного острого коронарного синдрома (ОКС) и качеством получаемой ими терапии.
Материал и методы
Исследование проведено на базе регистров ЛИС (ЛИС и ЛИС-3) (Люберецкое исследование смертности) в Люберецком районе Московской области. Протокол госпитальной части регистра ЛИС-3 был подробно описан ранее [5]. Схема постгоспитальной части регистра ЛИС-3 также была опубликована [4].
Для выяснения жизненного статуса со всеми больными, выписанными в первые 9 мес 2014 и 2018 гг. из Люберецкой районной больницы №2, был установлен контакт не ранее, чем через 1 год после выписки, а в случае смерти – выяснена ее причина. Телефонные контакты с больными были закончены в ноябре 2020 г. В ходе телефонного опроса была получена информация о принимаемой терапии, приверженности посещению лечебно-профилактических учреждений, был проведен учет случаев сердечно-сосудистых событий и инвазивного лечения, госпитализаций по поводу ухудшения течения основного заболевания за период после выписки из стационара. Поиск не ответивших на телефонный звонок больных осуществлялся при помощи изучения архива поликлиник, с помощью статистической базы «Мегаклиника», применяемой для ведения учетно-отчетных процессов в более чем 600 медицинских организаций г. Москвы и Московской области, начиная с 2009 г., и данных индивидуальной программы реабилитации инвалида, куда областное бюро медико-социальной экспертизы оправляет справки о смерти населения.
В ходе телефонного опроса отклик составил 60,5%, поиск оставшихся больных через статистические базы данных, архив поликлиник позволили повысить суммарный отклик до 87,2%. За осложнения были приняты следующие фатальные и нефатальные события после выписки: смерть, ИМ, мозговой инсульт, госпитализация по поводу сердечно-сосудистых заболеваний (ССЗ), операции (интервенционные вмешательства на сердце и сосудах сердца), коронароангиография.
В анализ по оценке приверженности посещению лечебно-профилактических учреждений (ЛПУ) и приверженности приему лекарственных препаратов (ЛП) терапии на момент опроса не были включены умершие пациенты (n=59), так как не было возможности оценить посещаемость ими поликлиник и прием ЛП. Выжившие пациенты (n=226) после выписки из стационара ответили на вопросы анкеты больного, которая была разработана в отделе профилактической фармакотерапии. С теми больными, с которыми не удалось связаться, анкета была заполнена при помощи анализа архива поликлиники или статистических баз данных. По результатам опроса пациенты были разделены на 3 группы в зависимости от посещаемости ЛПУ: 1 группа – пациенты высоко приверженные посещению ЛПУ, которые наблюдались у кардиолога или терапевта по поводу ССЗ 1 раз в год и чаще; 2 группа – среднеприверженные посещению ЛПУ, которые наблюдались у кардиолога/терапевта реже 1 раза в год; 3 группа – неприверженные посещению ЛПУ, которые не обращались к терапевту/кардиологу после выписки из стационара.
При обработке полученных данных использовалась статистическая программа SPSS Statistics 23 (IBM, США). Получены данные описательной статистики для групп больных, включенных в регистр ЛИС-3 с различной степенью приверженности посещению ЛПУ и к приему ЛП, определены абсолютные значения и процентные отношения при анализе причин непосещения ЛПУ. При анализе приема групп ЛП у пациентов с различной степенью приверженности посещению ЛПУ и к приему ЛП определялись абсолютные и процентные отношения. Для количественных показателей проводился анализ на нормальность распределения. Сравнение между собой величин с нормальным распределением осуществлялось с помощью t-теста. При сравнении величин с неправильным распределением использовался непараметрический критерий МаннаУитни (U-критерий). Сравнение дискретных величин проводилось с использованием критерия χ² с поправкой на непрерывность по Йетсу. Если число случаев в одной из сравниваемых групп было <5, использовался двусторонний критерий Фишера (F-критерий). Для выявления связи частоты посещения врача ЛПУ пациентами с факторами риска, сердечно-сосудистыми и сопутствующими заболеваниями в анамнезе использовался критерий согласия Пирсона (хи-квадрат). Различия считались статистически значимыми при значениях двустороннего р<0,05.
Результаты
В регистре ЛИС-3 из 104 пациентов, выписанных в 2014 г., статус удалось определить у 90 (86,5%) больных (36 женщин и 54 мужчины), из 223 пациентов в 2018 г. – у 195 (87,4%) пациентов (79 женщин и 116 мужчин). Пациенты, выписанные из стационара в 2014 и 2018 гг. были объединены в одну группу для дальнейшего анализа, в связи с отсутствием различий по отдаленной смертности.
По данным опроса после выписки умерли 59 (18%) больных [ 31 женщина (52,5%) и 28 мужчин (47,5%)], средний возраст умерших составил 71,8±13,0 лет. Была получена информация по следующим причинам смерти у данных пациентов: внезапная смерть – 2 (3,4%), ИМ – 10 (16,9%), другие болезни сердца – 28 (47,5%), другие причины – 1 (1,7%), заболевания легких – 3 (5,1%), новая коронавирусная инфекция – 1 (1,7%), кровотечения – 2 (3,4%), мозговой инсульт – 1 (1,7%), онкологические заболевания – 5 (8,5%), нет данных – 6 (10,2%).
Были получены данные об осложнениях, после выписки из стационара: ИМ – 16 случаев (8,2%), мозговой инсульт – 5 (2,6%), госпитализации по поводу ССЗ – 104 (53,0%), операции/интервенционные вмешательства на сердце или сосудах сердца – 63 (32,1%), коронароангиография – 8 (4,1%).
В ходе опроса установлено, что после выписки из стационара наблюдаются 172 пациента (102 мужчины и 70 женщин), совсем не наблюдаются в ЛПУ после выписки 53 пациента (39 мужчин и 14 женщин),1 мужчина – нет данных.
В табл. 1 представлены данные о причинах не посещения ЛПУ: чаще всего это было хорошее самочувствие (13,3%), сложность добраться до ЛПУ (3,1%) и сложность записи к доктору в ЛПУ (3,1%).
Как следует из табл. 2, больные, неприверженные посещению ЛПУ, не различались от больных, посещавших ЛПУ, по социальному статусу, факторам риска, сопутствующим заболеваниям в анамнезе. Отмечены значимые различия по наличию ишемической болезни сердца (p=0,011) и ИМ (p=0,024) в анамнезе в группе не посещающих ЛПУ после выписки из стационара.
При анализе терапии, назначенной при выписке из стационара (рис. 1) и ее связи с отдаленным прогнозом, было выявлено, что значимо реже при выписке была назначена двойная антиагрегантная терапия в группе пациентов, которые умерли после выписки из стационара (p=0,005). У 10 из 59 умерших пациентов были назначены антикоагулянты перед выпиской из стационара, у 3 из них в анамнезе была фибрилляция предсердий (ФП). У 18 из 226 выживших пациентов были назначены антикоагулянты перед выпиской из стационара, у 4 из них в анамнезе была ФП. При опросе установлено, что 19 человек принимали антикоагулянты, у 5 из них в анамнезе ФП. В остальном различий в назначаемой терапии при выписке из стационара в двух группах не отмечалось.
Как видно из табл. 3, не принимали ЛП на момент опроса 11 (4,9%) человек, 8 из них не посещали ЛПУ после выписки из стационара, 2 человека были средне привержены посещению ЛПУ, 1 человек был высоко привержен посещению ЛПУ. Все 11 пациентов самостоятельно отменяли себе терапию после выписки из стационара не зависимо от степени посещения ЛПУ. Среди них после выписки из стационара у 1 (7,1%) пациента произошел ИМ, 2 (18,0%) пациента были госпитализированы в стационар по поводу ССЗ, у 2 (18,2%) пациентов была проведена операция на сердце/сосудах.
Как видно из рис. 2, в группе пациентов высоко приверженных посещению ЛПУ, отмечена бо́ льшая частота приема основных ЛП после выписки из стационара по данным опроса: статинов (88,2%; p<0,001), бета-адреноблокаторов (86,4%; p<0,001) и антиагрегантов (90,9%; p=0,001).
В группе пациентов, наблюдающихся в ЛПУ после выписки, отмечена отрицательная динамика в приверженности к приему ЛП (рис. 3): прекратили прием антиагрегантов 18 пациентов, двойной антиагрегантной терапии – 122, бета-адреноблокаторов – 24, ингибиторов АПФ – 62, аспирина – 18, статинов – 26, антикоагулянтов – 6 пациентов. В группе пациентов, не наблюдавшихся в ЛПУ после выписки, отмечено более выраженное ухудшение приверженности к приему ЛП: прекратили прием антиагрегантов 16 пациентов, двойной антиагрегантной терапии – 28, бета-адреноблокаторов – 21, ингибиторов АПФ – 23, аспирина – 11, других антиагрегантов – 32, статинов – 22, антикоагулянтов – 4 пациента.
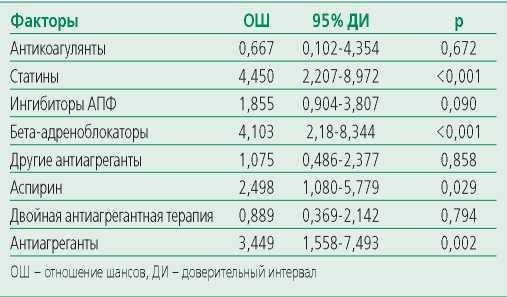
В обеих группах, приверженных и неприверженных посещению ЛПУ отмечена отрицательная динамика в частоте применения ЛП после выписки из стационара, однако в группе больных, приверженных посещению ЛПУ после выписки из стационара приверженность к приему ЛП ухудшилась в значительно меньшей степени. Наблюдение в ЛПУ после выписки значимо положительно повлияло на частоту применения ЛП, влияющих на исходы болезни после перенесенного ОКС. При сравнении двух групп (табл. 4), отмечено, что шанс приема антиагрегантовв группе пациентов, приверженных посещению ЛПУ, после выписки был выше в 3,4 раза, бета-адреноблокаторов – в 4 раза, статинов – в 4,5 раза, по отношению к группе пациентов, которые не наблюдались в ЛПУ после выписки из стационара.
Table 1. Reasons for non-attendance at health facilities
Таблица 1. Причины непосещения ЛПУ

Table 2. Characteristics of anamnestic patients depending on adherence to visiting the clinic after acute coronary syndrome
Таблица 2. Характеристика анамнестическая больных в зависимости от приверженности посещению поликлиники после ОКС
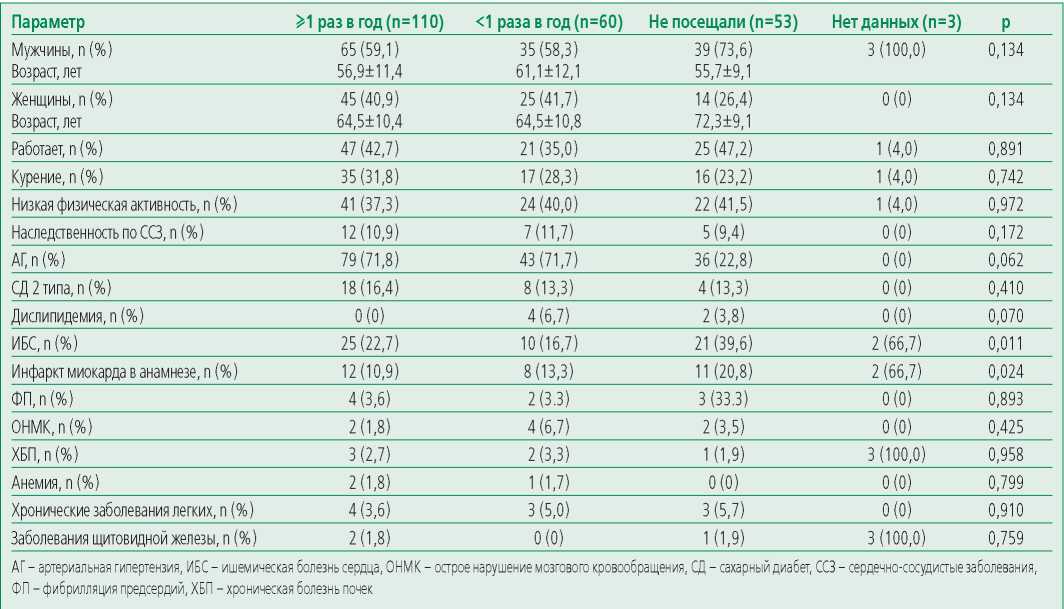
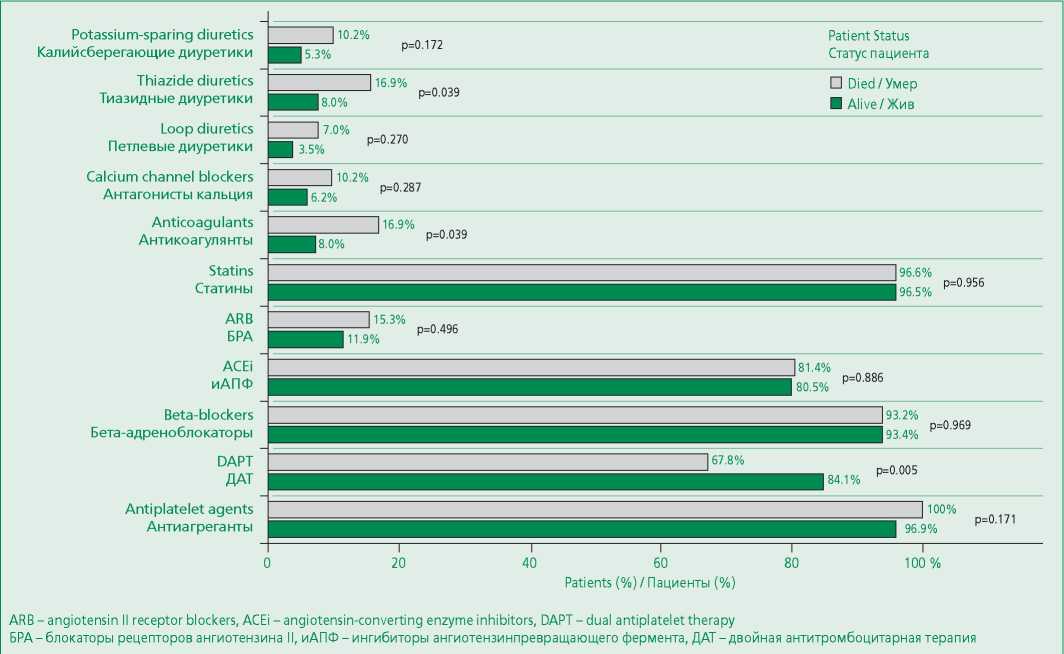
Figure 1. Recommended therapy at discharge from the hospital, depending on the status of the patient at the time of the survey (n=285)
Рисунок 1. Рекомендованная терапия при выписке из стационара в зависимости от статуса пациента на момент опроса (n=285)
Table 3. Gender and age indicators of patients, depending on the degree of adherence to drug therapy
Таблица 3. Гендерно-возрастные показатели пациентов, в зависимости от степени приверженности лекарственной терапии
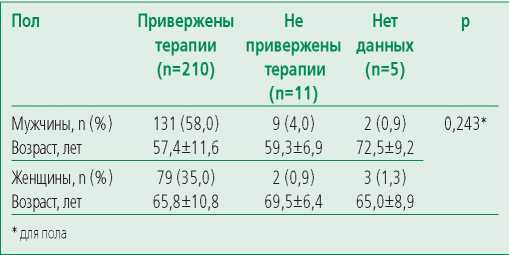

Figure 2. Frequency of medicines taking depending on the degree of adherence to health care facilities visits (n=226)
Рисунок 2. Частота применения ЛП в зависимости от степени приверженности посещению ЛПУ(n=226)
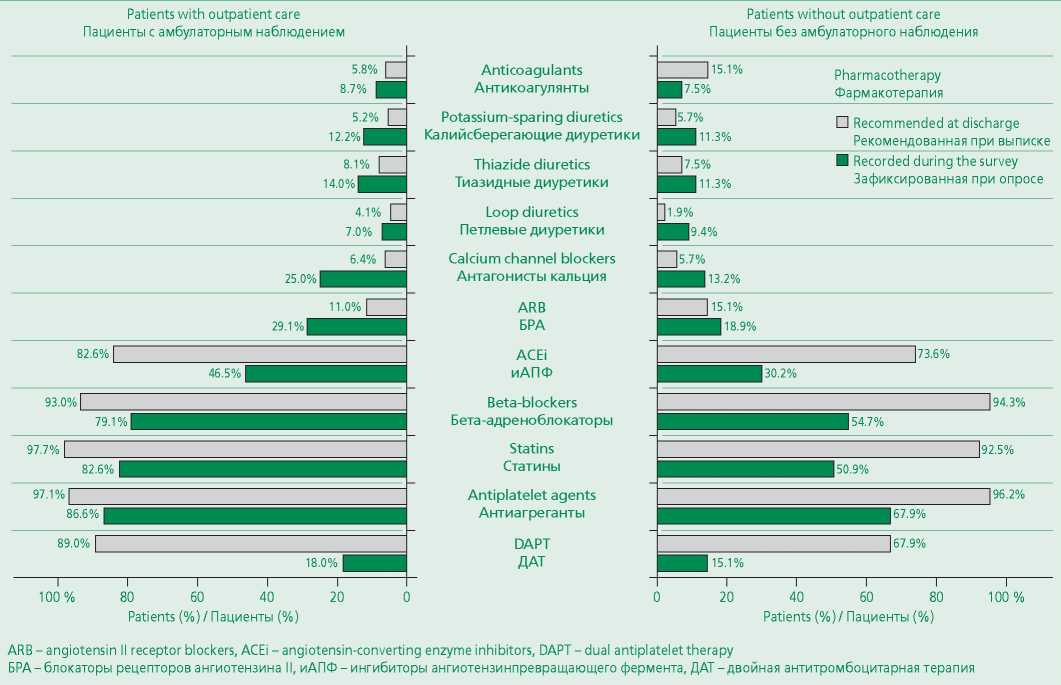
Figure 3. Pharmacotherapy depending on the availability of outpatient care
Рисунок 3. Фармакотерапия в зависимости от наличия амбулаторного наблюдения
Table 4. One-way analysis of treatment with drugs prescribed at hospital discharge (according to the survey data, depending on adherence to observation)
Таблица 4. Однофакторный анализ применения пациентами лекарственных препаратов, назначенных при выписке из стационара (по данным опроса в зависимости от приверженности наблюдения)
Обсуждение
Целью данной работы было изучить, каким образом приверженность посещению ЛПУ после выписки из стационара может влиять на качество получаемой терапии. Было показано, что частота применения ЛП напрямую зависела от приверженности посещению ЛПУ после выписки из стационара. Ранее уже было показано, что приверженность к приему ЛП снижается спустя 6 мес после выписки из стационара, однако не изучались связи с посещением ЛПУ [7]. Снижение приверженности к приему лекарственной терапии, в первую очередь, у не посещавших может говорить о недостаточной осведомленности пациентов о необходимости приема ЛП лечащими врачами в ЛПУ.
Терапия, назначенная при выписке из стационара, соответствует клиническим рекомендациям. Это значительно лучше, чем было в ЛИС-1 [5]. Однако в ЛИС-1 не проводилось сравнения назначаемой терапии перед выпиской из стационара и отдаленной смертностью у пациентов.
Следует отметить, однако, что рекомендованная терапия отражает лишь приверженность врачей к соблюдению клинических рекомендаций и далеко не всегда отражает терапию, которую реально принимали больные после выписки из стационара [11].
Приверженность назначаемой медикаментозной терапии в течение 12 мес после ОКС по данным Ростовского регистра ОКС, куда было включено 327 пациентов, которые находились на стационарном лечении по поводу OKC: 199 (60,9%) пациентов с нестабильной стенокардией и 128 (39,1%) с ОИМ. Оценивалось назначенное лечение и приверженность к терапии в течение 12 мес после коронарного события. Приверженность была максимальной лечению ингибиторами АПФ/блокаторами рецепторов ангиотензина II (83,6%), двойной атитромбоцитарной терапией (79,9%) и бета-адреноблокаторами (78,1%), минимальной – гиполипидемическими средствами (статины; 61,6%). По данным Ростовского регистра ОКС, также выявлено статистически значимое снижение приверженности к приему препаратов через 6 и 12 мес от начала терапии [7].
В пятом исследовании российской части EUROASPIRE, куда включено 699 пациентов (16208 пациентов в общей популяции исследования), из которых визит-интервью на отдаленном этапе посетили 399 (8261 пациент в исследовании в целом). Также, как и в нашей работе отдельно оценивалась приверженность в отношении приема отдельных ЛП. На отдаленном этапе (≥6 мес и <2 лет) антиагреганты принимали 94,7% российских пациентов и 92,5% всех участников исследования, бета-адреноблокаторы – 83,2% и 81,0%, ингибиторы АПФ – 60,2% и 57,3%, сартаны – 19,3% и 18,4%, антагонисты кальция – 21,1% и 23,0%, нитраты – 9,0% и 18,2 %, диуретики – 31,8% и 33,3%, статины – 88,2% и 80,8%, антикоагулянты – 8,8% и 8,2% пациентов соответственно. Высокоинтенсивную гиполипидемическую терапию получали 54,0% пациентов в российских центрах и 60,3% в исследовании в целом [9]. В целом качество приема препаратов после выписки из стационара было сопоставимо с группой наблюдающихся после выписки из стационара в нашей работе. В исследовании EUROASPIRE IV (2012-2013 гг.), по сравнению с EUROASPIRE I, произошло увеличение пациентов, принимающих блокаторы ренин-ангиотензин-альдостероновой системы (РААС) с 29,5% до 75,1%; бета-адреноблокаторы – с 53,7% до 82,6%, статинов с 18,5% до 85,7% в EUROASPIRE IV, по сравнению с 1995 г [8].
В исследовании EUROASPIRE V оценка приверженности к терапии у российских пациентов практически не отличалась от среднеевропейских показателей, за исключением противодиабетических препаратов, в отношении которых российские участники несколько чаще заявляли о полной приверженности. Среди регистров с доступными данными долгосрочного наблюдения за пациентами, перенесшими острый коронарный синдром, длительность отдаленного этапа исследования EUROASPIRE V была сопоставима с длительностью Хабаровского регистра ОИМ [6], где приверженность оценивалась с помощью опросника Мориски-Грина [включали приверженных пациентов (4 балла) и недостаточно приверженных (3 балла)], она составила через 2,5 года после выписки всего 72% в сравнении с 92,9% в нашем исследовании (общая приверженность к приему ЛП). По данным проспективной части Хабаровского регистра ОИМ из 292 пациентов, выписанных из стационара, через 2,5 года статус удалось определить у 274 пациентов, из которых умерли 45 больных (16,4%) против 59 пациентов (20,7%) в нашей работе. В этом исследовании через 2,5 года после референсного события частота применения аспирина составила 87,8%, статинов – 65,1%, бета-адреноблокаторов – 73,8% (меньше, чем в EUROASPIRE V), а частота приема блокаторов РААС была сопоставима с таковой в нашем исследовании (76,0%). Частота использования высокоинтенсивной терапии статинами (24,0%) оказалась в 2 раза ниже, чем у пациентов в EUROASPIRE V, возможно, за счет региональных особенностей.
В исследование PURE, включались пациенты с 2003-2009 гг. с сердечно-сосудистым заболеванием (ишемическая болезнь сердца или инсульт). Препараты с доказанной эффективностью принимала небольшая часть больных, при этом показатели сильно различались между развитыми и развивающимися странами. Пациенты с сердечно-сосудистыми заболеваниями принимали антиагрегантные препараты в 25,3% случаев, бета-адреноблокаторы – 17,4%, ингибиторы АПФ/ блокаторы рецепторов ангиотензина II – 19,5%, статины – 14,6% [10].
По данным телефонных контактов через 14-34 мес в регистре ЛИС-3, среди пациентов, которые были госпитализированы в стационар с 01.11.2013 по 31.07.2015 г. с диагнозом ОКС, приверженность посещению ЛПУ после выписки из стационара значительно не отличалась от полученной в нашем исследовании: из 243 пациентов после выписки из стационара – 127 пациентов были высоко приверженными посещению ЛПУ, 53 – среднеприверженными и 53 – неприверженными [11].
Заключение
Таким образом, приверженность посещению поликлиники после ОКС не отличалась от приверженности, описанной ранее в регистре ЛИС-3. Через 1-6 лет после выписки из стационара после референсного события качество терапии существенно ухудшилось в обеих группах, в большей степени у неприверженных посещению ЛПУ. Отмечены значимые различия в частоте применения ЛП (антиагреганты, статины, бетаадреноблокаторы) в группе приверженных посещению ЛПУ в сравнении с неприверженными. Очевидно, что высокая приверженность посещению ЛПУ после выписки из стационара связана с большей частотой приема ЛП. Несмотря на улучшение качества соблюдения клинических рекомендаций, сохраняется доля пациентов (4,9%), которые самостоятельно отказываются от приема ЛП не зависимо от посещения ЛПУ после выписки из стационара.
Отношение и Деятельность. Нет.
Relationships and Activities. None.
Финансирование. Исследование проведено при поддержке Национального медицинского исследовательского центра терапии и профилактической медицины.
Funding. The study was performed with the support of the National Medical Research Center for Therapy and Preventive Medicine.
Список литературы
1. Mendis S, Armstrong T, Bettcher D, et al. Global status report on non-communicable diseases 2014. World Health Organization [cited 2022 Nov 10]. Available from: http://apps.who.int/iris/bitstream/10665/148114/1/9789241564854_eng.pdf.
2. Nichols M., Townsend N., Luengo-Fernandez R., et al. European cardiovascular disease statistics 2012. European Heart Network, Brussels, European Society of Cardiology, Sophia Antipolis [cited 2022 Nov 10]. Available from: http://www.ehnheart.org/cvd-statistics.html.
3. Марцевич С.Ю., Гинзбург М.Л., Кутишенко Н.П., и др. Люберецкое исследование по изучению смертности больных, перенесших острый инфаркт миокарда. Первые результаты исследования «ЛИС». Клиницист. 2011;5(1):24-7. DOI:10.17650/1818-8338-2011-1-24-27.
4. Марцевич С.Ю., Загребельный А.В., Золотарева Н.П., и др. Динамика показателей отдаленной смертности у больных, перенесших инфаркт миокарда по данным люберецкого регистра ЛИС.Рациональная Фармакотерапия в Кардиологии. 2022;18(2):176-82. DOI:10.20996/1819-6446-2022-04-05.
5. Марцевич С.Ю., Загребельный А.В., Золотарева Н.П., и др. Регистр острого коронарного синдрома ЛИС-3: динамика клинико-демографических характеристик и тактика догоспитального и госпитального лечения выживших пациентов, перенесших острый коронарный синдром, за 4-летний период. Рациональная Фармакотерапия в Кардиологии. 2020;16(2):266-72. DOI:10.20996/1819-6446-2020-04-15.
6. Давидович И.М., Малай Л.Н., Кутишенко Н.П. Отдаленные результаты и приверженность терапии у пациентов после острого инфаркта миокарда: данные регистра (Хабаровск). Клиницист. 2017;11(1):36-44. DOI:10.17650/1818-8338-2016-10-4-36-44.
7. Хаишева Л.А., Глова С.Е., Суроедов В.А., и др. Оценка медикаментозной терапии и приверженности к ней у пациентов после острого коронарного синдрома в реальной клинической практике (результаты годового наблюдения). Рациональная Фармакотерапия в Кардиологии. 2018;14(6):852-7. DOI:10.20996/1819-6446-2018-14-6-852-857.
8. Kotseva K, Wood D, De Bacquer D, et al. EUROASPIRE IV: a European Society of Cardiology survey on the lifestyle, risk factor and therapeutic management of coronary patients from 24 European countries. Eur J Prev Cardiol. 2016;23(6):636-48. DOI:10.1177/2047487315569401.
9. Погосова Н.В., Бойцов С.А., Аушева А.К., и др. Медикаментозная терапия и приверженность к ней пациентов с ишемической болезнью сердца: результаты российской части международного многоцентрового исследования EUROASPIRE V. Кардиология. 2021;61(8):4-13. DOI:10.18087/cardio.2021.8.n1650.
10. Yusuf S, Islam S, Chow CK, et al. Use of secondary prevention drugs for cardiovascular disease in the community in high-income, middle-income, and low-income countries (the PURE Study): a prospective epidemiological survey. Lancet. 2011;378(9798):1231-43. DOI:10.1016/S0140-6736(11)61215-4.
11. Марцевич С.Ю., Семенова Ю.В., Кутишенко Н.П., и др. Оценка приверженности пациентов посещению лечебно-профилактических учреждений и ее влияния на качество терапии до развития острого коронарного синдрома в рамках регистра ЛИС-3. Российский Кардиологический Журнал. 2016;(6):55-60. DOI: 10.15829/1560-4071-2016-6-55-60.
Об авторах
Н. П. ЗолотареваРоссия
Золотарева Надежда Петровна
Москва
Nadezda P. Zolotareva
А. В. Загребельный
Россия
Загребельный Александр Васильевич
Москва
Alexander V. Zagrebelnyy
М. Л. Гинзбург
Россия
Гинзбург Моисей Львович
Люберцы
С. Ю. Марцевич
Россия
Марцевич Сергей Юрьевич
Москва
О. М. Драпкина
Россия
Драпкина Оксана Михайловна
Москва
eLibrary SPIN 4456-1297
Рецензия
Для цитирования:
Золотарева Н.П., Загребельный А.В., Гинзбург М.Л., Марцевич С.Ю., Драпкина О.М. Приверженность посещению лечебных учреждений и качество терапии после перенесенного острого коронарного синдрома (по данным регистра ЛИС 3). Рациональная Фармакотерапия в Кардиологии. 2022;18(6):684-691. https://doi.org/10.20996/1819-6446-2022-12-07
For citation:
Zolotareva N.P., Zagrebelny A.V., Ginzburg M.L., Martsevich S.Yu., Drapkina O.M. Adherence to Visits to Medical Institutions and Quality of Therapy after Acute Coronary Syndrome (according to the LIS Registry 3). Rational Pharmacotherapy in Cardiology. 2022;18(6):684-691. (In Russ.) https://doi.org/10.20996/1819-6446-2022-12-07

















































